Psoriasis-Arthritis
Die Psoriasis-Arthritis ist eine chronisch entzündliche Erkrankung aus dem rheumatischen Formenkreis. Ausgangspunkt ist eine Schuppenflechte (Psoriasis), die sich etwa bei einem Drittel der Patienten im Laufe der Zeit auf die Gelenke (Arthritis), Sehnenansätze (Enthesitis) oder seltener auf die Wirbelsäule (Spondylitis) niederschlägt. An der Haut sind häufig die Streckseiten der Ellenbogen- und Kniegelenke, der Haaransatz oder die Ohrregion betroffen, im weiteren Verlauf kann es auch zur Mitbeteiligung der Finger- und Fußnägel kommen. Neben den Symptomen an der Haut mit Rötungen, schuppender Auflagerung und Juckreiz kommt es im weiteren Verlauf bei der Psoriasis-Arthritis zu geschwollenen und schmerzenden Gelenken mit zum Teil erheblichen Bewegungseinschränkungen.
Häufigkeit
Die Aussagen zur Häufigkeit der Psoriasis-Arthritis sind sehr unterschiedlich. Die Deutsche Gesellschaft für Rheumatologie gibt einen Mittelwert von 0,2 % an (1). Die Psoriasis wird mit einer Häufigkeit von 2,1 % angegeben, entsprechend ca. 2 Millionen Menschen in Deutschland (2). Bei der Aussage, dass ca. ein Drittel der Patienten mit einer Psoriasis im Verlauf auch eine Psoriasis-Arthritis entwickelt, dürfte die Häufigkeit über 0,5 % wahrscheinlich sein. Aus meiner Sicht ist die Dunkelziffer so hoch, weil die Diagnosestellung recht schwierig ist und viele Patienten mit geringer Hautproblematik unter Diagnosen wie undifferenzierte Arthritis oder seronegative rheumatoide Arthritis geführt werden. Frauen und Männer sind zu gleichen Teilen befallen. Die Schuppenflechte tritt in der Regel vor dem Gelenkbefall auf, seltener sind zuerst die Gelenke befallen.
Ursachen
Die genaue Ursache der Psoriasis-Arthritis ist weiterhin nicht vollständig geklärt. Vermutet wird eine genetische Veranlagung in Verbindung mit weiteren Kriterien wie Infektion, Allergien, Stress oder weiteren Umwelteinflüssen, die dann die Krankheit auslösen. Sie ist, wie alle entzündlich rheumatischen Erkrankungen, eine Autoimmunerkrankung, bei der es durch Aktivierung und Fehlfunktion verschiedener Zellen des Immunsystems zu entzündlichen Reaktionen an körpereigenem Gewebe kommt.
Symptome
Die Psoriasisarthritis beginnt in den meisten Fällen mit rötlichen, scharf begrenzten Hautveränderungen mit weißlichen, schuppenden Auflagerungen. Diese befallenen Hautareale lösen meist einen starken Juckreiz aus, der die Patienten erheblich beeinträchtigt. Die häufigsten Lokalisationen der Psoriasis sind die Streckseiten der Ellenbogen und Knie, der Haaransatz und die Ohrregion. Aber auch an den Händen, am Rücken oder im Bauchnabel kann sich die Psoriasis entwickeln. Die häufigste Form der Schuppenflechte ist mit 80-90 % die Psoriasis vulgaris und wird auch Plaque-Psoriasis genannt. Die Psoriasis wird in 2 Typen unterteilt: Typ I tritt typischerweise vor dem 40. Lebensjahr auf. Bei diesem Frühtyp sind die Familienanamnese und ein genetischer Marker häufig positiv. Dieser Typ I neigt zu einem schwereren Verlauf der Erkrankung. Der Typ II tritt in der Regel nach dem 40. Lebensjahr auf und wird als Spättyp bezeichnet. Eine familiäre Veranlagung und ein genetischer Marker sind deutlich geringer, Der Typ II verläuft zumeist leichter.
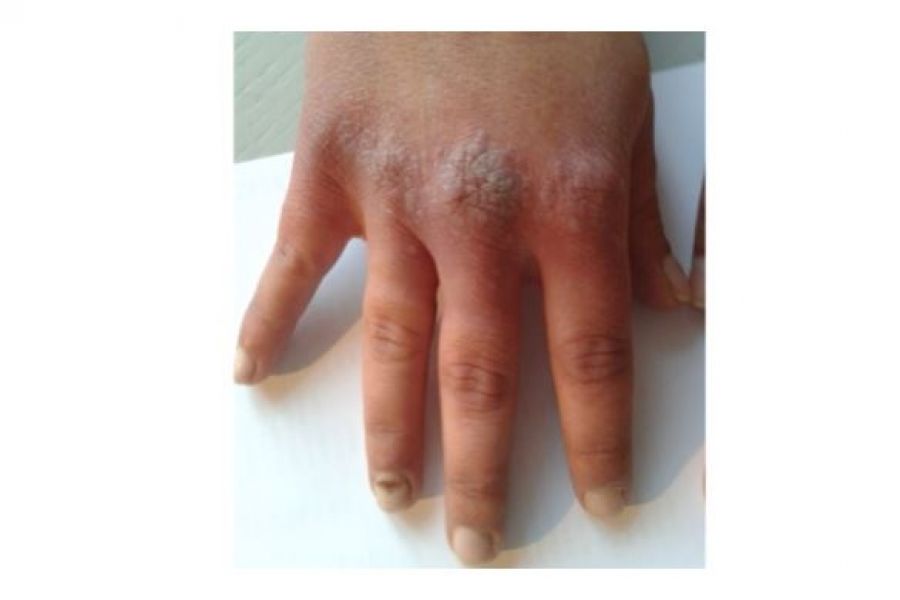
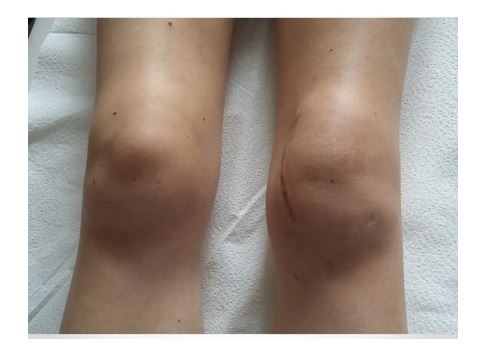
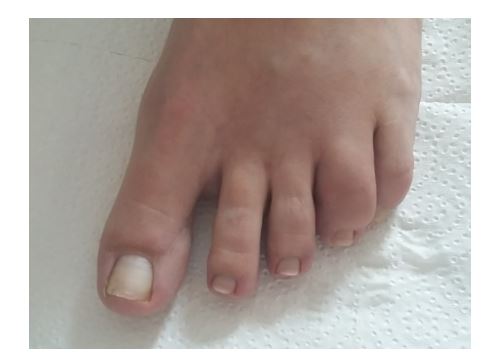
Die entzündliche Gelenkbeteiligung mit Schwellung, Überwärmung und schmerzhafter Bewegungseinschränkung tritt meistens wenige Jahre nach dem Beginn der Schuppenflechte auf. Häufig betroffen sind große Gelenke der unteren Extremität, insbesondere die Kniegelenke. An den Händen und Füßen sind zumeist die End- und Mittelgelenke befallen. Ist ein ganzer Finger oder Zeh geschwollen, sprechen wir von einem Wurstfinger oder Wurstzeh (Daktylitis). Auch die Sehnenansätze können durch entzündlich Veränderungen mitbeteiligt sein. Hierbei bilden sich insbesondere an der Ferse am Achillessehnenansatz schmerzhafte knöcherne Vorsprünge.
Diagnose
Da das Krankheitsbild der Psoriasis-Arthritis vielschichtig ist, gestaltet sich die Diagnosefindung meist schwierig. Zunächst ist eine ausführliche Anamnese zu den Beschwerden erforderlich, Fragen nach schuppenden Hautveränderungen und insbesondere auch Fragen zur Familienanamnese müssen gestellt werden. In der klinischen Untersuchung muss nach Zeichen einer Schuppenflechte gesucht werden, die Gelenke, Sehnen und der Rücken müssen klinisch untersucht werden. Im Gegensatz zur rheumatoiden Arthritis sind bei der Psoriasis-Arthritis die Gelenke asymmetrisch befallen. Betroffene Gelenke sind meist geschwollen, gering überwärmt und druckschmerzhaft, teilweise ist auch ihre Funktion eingeschränkt. Die betroffenen Sehnen sind am Sehnenansatz, z.B. die Achillessehne an der Ferse, verdickt und druckschmerzhaft.
Labordiagnostik
Für die Psoriasis-Arthritis gibt es keine spezifischen Marker, wie z.B. für die rheumatoide Arthritis. Der Rheumafaktor bzw. CCP-Antikörper sind negativ, die Entzündungswerte (Blutsenkung, C-reaktives Protein) häufig nur gering erhöht und der genetische Marker HLAB-27, der beim Morbus Bechterew bedeutsam ist, hat nur geringe Aussagekraft.
Bildgebung
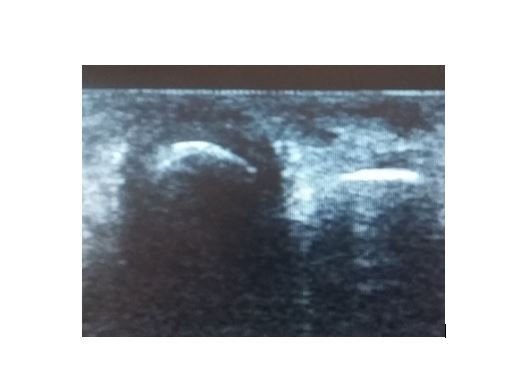
Von besonderer Bedeutung in der Diagnostik können bildgebende Verfahren sein. Insbesondere die Ultraschalluntersuchung an Gelenken und Sehnen kann bereits in einer frühen Phase der Erkrankung Hinweise auf eine entzündliche Aktivität geben. Die Röntgenuntersuchung ist in der Frühdiagnostik meist wenig hilfreich, da die betroffenen Gelenke noch keine röntgenologischen Veränderungen aufweisen. Allerdings ist für eine spätere Verlaufskontrolle eine initiale Röntgendiagnostik empfehlenswert. Für die Psoriasi-Arthritis typische Röntgenveränderung bilden sich erst im fortgeschrittenen Verlauf ab. Weitere bildgebende Verfahren wie die MRT oder Szintigraphie sind in der Regel nicht erforderlich.
Therapie und Nachsorge
Wie bei allen entzündlich rheumatischen Erkrankungen, ist auch bei der Psoriasis-Arthritis eine frühe Diagnosestellung von herausragender Bedeutung. Je früher die Diagnose gestellt und somit eine gezielte Therapie eingeleitet wird, umso erfolgreicher wird die Behandlung sein. Das Ziel ist eine Remission, Stillstand der Erkrankung mit Beschwerdefreiheit. Da die Psoriasis-Arthritis eine Systemerkrankung ist und neben der Haut auch weitere Organe wie der Darm, die Augen sowie das Herz und die Gefäße befallen kann, ist eine frühe und intensive Therapie notwendig. Neben den innovativen medikamentösen Therapien, die die Prognose der PsA drastisch verbessert haben, spielen auch andere Behandlungen eine Rolle, insbesondere physikalische Maßnahmen sowie Selbsthilfe durch Bewegung, Entspannung und gesunde Ernährung.
Primäres Ziel einer medikamentösen Behandlung ist die Schmerzreduktion und die Entzündungshemmung an den Gelenken und der Haut. Nicht-steroidale Antirheumatika (NSAR) wie z.B. Ibuprofen und Diclofenac lindern den Schmerz, sind aber nur gering entzündungshemmend. Glukokortikoide (Kortison) wirken stark entzündungshemmend und sind in der Akutphase der Erkrankung oder bei Schüben besonders hilfreich. Bei vielen bekannten Nebenwirkungen sollte eine solche Therapie, auch in kleineren Dosierungen, nicht über eine längere Zeit verordnet werden (< 3 Monate).
Der Durchbruch in der Therapie der PsA gelang durch die Entwicklung und Zulassung von „Rheuma -Basisismedikamenten“. Diese Disease-Modyfying-Antirheumatic-Drugs (DMARDs) sind in der Lage, gewisse Zellen des fehlgesteuerten Immunsystems zu blockieren und somit die Ursache der Erkrankung anzugehen. Ihre Wirkung setzt allerdings meist erst nach 6-8 Wochen ein, so dass bis dahin eine niedrig dosierte Kortisontherapie (5-20 mg Prednisolon) sinnvoll ist. Durch die Therapie mit den DMARDs, Methotrexat, Leflunomid oder Sulfasalazin gelingt es in der Regel, die entzündliche Reaktion an Haut und Gelenken zu unterdrücken, und zwar auf Dauer. Diese Medikamente müssen deshalb zumeist auch dauerhaft eingenommen werden, Methotrexat oral oder als subkutane Injektion 1 x wöchentlich, Leflunomid und Sulfasalazin oral täglich.
Sofern eine Therapie mit DMARDs nicht ausreichend ist, gibt es seit dem Jahr 2000 weitere innovative Therapieoptionen mit Biologika. Sie sind biotechnologisch hergestellte Eiweiße und gegen bestimmte Botenstoffe des Körpers, die Zytokine, gerichtet. Sie greifen gezielt in die in die autoimmunen Entzündungsprozesse ein und blockieren Zellen des überreagierenden Immunsystems. Bei der PsA kommen TNF-alpha-Inhibitoren, die gegen den körpereigenen Tumor-Nekrose-Faktor-alpha gerichtet sind (Infliximab, Etanercept, Adalimumab, Certolizumab, Golimumab) sowie Biologika die bestimmte Interleukine hemmen, Ustekinumab (IL12/13 Hemmung) und Secukinumab bzw. Ixekizumab (IL 17-A-Hemmung) zur Anwendung. Diese Therapien erfolgen als subkutane Injektionen in Abständen von 1-4 Wochen, je nach Präparat. Lediglich die Infliximab-Behandlung erfolgt als Infusion.
Ganz neue Therapieoptionen ergeben sich durch die Targeted syntetic DMARDs, die„small molecules“. Diese werden täglich in Tablettenform verabreicht. Als erstes Medikament dieser Gruppe erhielt Apremilast die Zulassung zur Behandlung der aktiven PsA, später folgte dann der JAK-Inhibitor Tofacitinib. Auch diese Präparate haben eine gute Datenlage und zeigen eine vergleichbare Wirkung zu den bereits länger zugelassenen Medikamenten.
Eine spezifische medikamentöse Therapie sollte durch einen fachkundigen Arzt (internistischer oder orthopädischer Rheumatologe bzw. Rheumatologisch-fortgebildeter -Orthopäde – RhefO) eingeleitet und regelmäßig kontrolliert werden.
Die innovativen medikamentösen Therapieoptionen haben in den letzten Jahren zu einer drastischen Verbesserung der Prognose bei der PsA geführt. Eine Remission ist nicht mehr Utopie, sondern heutzutage durchaus Realität. Aber auch nicht-medikamentöse Behandlungen sind weiterhin von Bedeutung. Eine Physiotherapie kann neben einer Schmerzreduktion insbesondere für eine Verbesserung oder den Erhalt der Gelenkbeweglichkeit sorgen.
Die Stärkung des Immunsystems durch kontinuierliche Bewegung, Stressabbau, gesunde Ernährung (www.aktiv-mit-rheuma.de) und positives Denken ist empfehlenswert, weiterhin Verzicht auf Nikotin und Alkohol. Hierbei ist der Patient selbst in der Lage, den weiteren Verlauf seiner Erkrankung positiv zu beeinflussen, seine Lebensqualität erheblich zu verbessern.
Literatur und weiterführende Links
1. Deutsche Gesellschaft für Rheumatologie, Komission Versorgung (2008): Memorandum rheumatologische Versorgung von akut und chronisch Rheumakranken in Deutschland
2. Deutsche Rheuma Liga: Psoriasis-Arthritis - Schuppenflechte mit Gelenkerkrankung Ratgeber für Betroffene
3. Schwokowski U : Medikamentöse Therapie entzündlich rheumatischer Erkrankungen OUP 2019: 8: 252-260
Deutsche Rheuma-Liga Bundesverband e. V.


