Chronische Sprunggelenksinstabilität
Verletzungen der Sprunggelenksbänder zählen zu den häufigsten Verletzungen des Bewegungsapparats. Ausgehend von einem Riss eines oder mehrerer Bänder kann sich in 20 bis 30 Prozent der Fälle eine chronische funktionelle und/oder mechanische Sprunggelenksinstabilität entwickeln. Neben gefühlter Instabilität führt vor allem ein typischer Belastungsschmerz zur sportlichen und beruflichen Einschränkung.
Die Therapie der chronischen Sprunggelenksinstabilität dient zunächst der Verbesserung der Beweglichkeit und der motorischen Ansteuerung. Bei erfolglosem konservativen Therapieversuch ist eine chirurgische Maßnahme häufig von Nöten.
Vor jedem rekonstruktiven Operationsverfahren sollte eine arthroskopische Gelenkschau erfolgen, um etwaige Begleitverletzungen genau zu diagnostizieren und direkt therapieren zu können. Die Stabilisierungstechniken umfassen die Rekonstruktion der Innen- und der Außenbänder und versuchen, den verletzten Kapselbandapparat über Ankertechniken oder Sehnentransplantate wiederherzustellen. Die derzeit verwendeten Techniken zeigen gute klinische Ergebnisse mit geringen Komplikationsraten.
Grundlagen der Anatomie
Die körperfernen Anteile von Schien- und Wadenbein bilden die Sprunggelenksgabel, die wiederum das Sprungbein umgreift und knöchern stabilisiert. Von Seiten der Bänder wird das Sprunggelenk durch den Innen- und Außenbandapparat sowie durch die Syndesmose, eine bindegewebige Knochenverbindung, stabilisiert.
Der Außenbandapparat ist am häufigsten von Umknickunfällen betroffen und daher auch am häufigsten von der chronischen Sprunggelenksinstabilität. Er besteht aus drei Anteilen, dem vorderen (Fachbezeichnung LFTA), dem mittleren (LFC) und dem hinteren Außenband (LFTP). Der Innenbandapparat besteht aus dem zweischichtig angelegten Deltaband. Zusätzlich verhindern die verschiedenen Anteile der Syndesmose ein durch das Sprungbein bedingtes Auseinandergleiten der Sprunggelenksgabel bei Druck.
Von muskulärer Seite wird das Sprunggelenk durch die sogenannte Peronealmuskulatur bzw. ihre sehnigen Anteile stabilisiert. Bei einem Umknickvorgang kann sie sich entweder automatisch oder reflexbedingt anspannen, um das Sprunggelenk zu stabilisieren. Liegt eine Außenbandinstabilität vor, gewinnen die Peronealsehnen zunehmend an Bedeutung, gerade für die passive Stabilisierung des Sprunggelenks.
Häufigkeit und Symptome
Etwa 30 Prozent aller Sportverletzungen betreffen das Sprunggelenk. Zumeist handelt es sich hierbei um Verletzungen des Außenbandapparats, die im Regelfall folgenlos ausheilen. Auf Basis von unfallbedingten Bandverletzungen kommt es bei 20 bis 30 Prozent der Betroffenen zu einer chronischen Beschwerdesymptomatik. Diese kann sich in einer subjektiven Instabilität mit Instabilitätsgefühl (sowie dem Gefühl wegzuknicken), in Belastungsschmerzen, in wiederkehrenden Schwellungen oder auch in Bewegungseinschränkungen mit Blockadegefühl zeigen. Typischerweise führt die chronische Instabilität des Sprunggelenks zu Belastungsschmerzen bei Rotationssportarten (wie Fußball, Skifahren oder Tennis), zu Gangunsicherheit auf unwegsamem Gelände, zu Schwellungen nach einer Belastung oder auch zu einer temporären Bewegungseinschränkung.
Generell wird zwischen funktioneller und mechanischer Instabilität unterschieden. Die funktionelle Instabilität basiert auf einem muskulären Defizit und einem gestörten Körpergefühl; eine mechanische Instabilität resultiert aus einer Bandschwäche nach Auftreten einer Kapsel-Band-Verletzung.
Eine unzureichende Funktion des vorderen Außenbandes hat eine Instabilität des Sprungbeins nach vorne aus der Sprunggelenksgabel heraus zur Folge, bei zusätzlicher Verletzung des mittleren Außenbandes ist das Gelenk nach seitlich aufklappbar.
Nach häufig wiederkehrenden Umknickverletzungen sind die Innenbandstrukturen sehr häufig in die chronische Instabilität miteinbezogen. Deshalb sollte auch der Innenbandapparat genau untersucht werden. Verletzungen der Syndesmose können ebenfalls zu chronischen, instabilitätsbedingten Beschwerden führen.
Risikofaktoren
Faktoren, die eine chronische, mechanische Sprunggelenksinstabilität begünstigen, umfassen Fehlstellungen des Rückfußes, ein Senkfuß, eine unzureichend trainierte Peronealmuskulatur sowie eine eingeschränkte Beweglichkeit vor allem in der Fußstreckung nach einer Verletzung.
Diagnose
Wichtiger Bestandteil der Diagnose von chronischen Instabilitäten ist die ausführliche Erhebung der Krankengeschichte. Hierbei erfragt der Arzt vorangegangene Verletzungen, die vorhandenen Symptome sowie Art und Umfang der bisherigen Behandlungen (Physiotherapie, Operationen, Spritzentherapie).
Die Routineuntersuchung des Sprunggelenks umfasst die äußerliche Beschreibung (Schwellung, Rötung, Erguss), die Feststellung des Bewegungsausmaßes und das Abtasten der typischen Schmerzpunkte im Bereich der Ansatzpunkte von Sehnen und Bändern. Bei einer chronischen Bandinstabilität zeigt sich häufig Druckschmerz im Bereich des Außen- und teils auch des Innenknöchels. Bei ausgeprägter Instabilität kann auch der Ansatz der Achillessehne druckschmerzhaft sein.
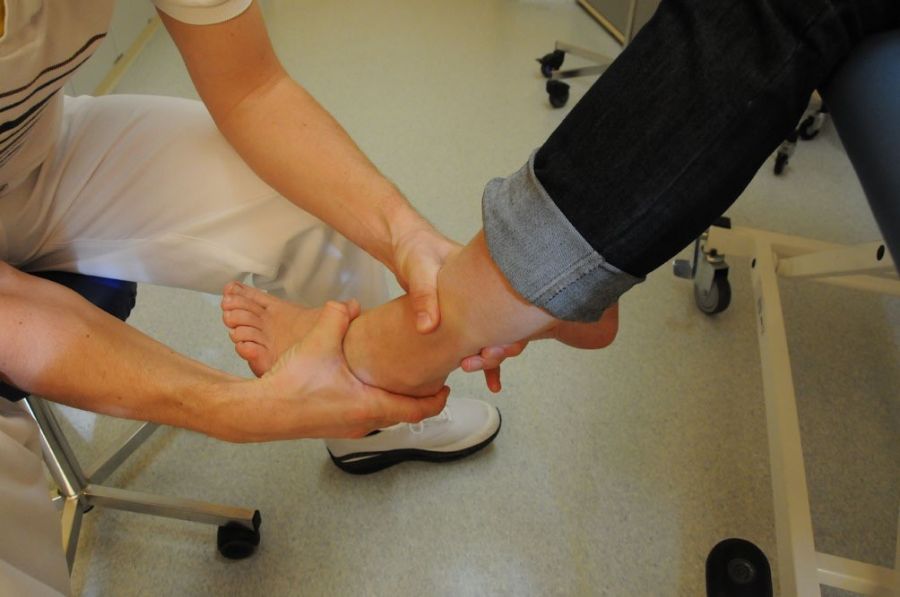
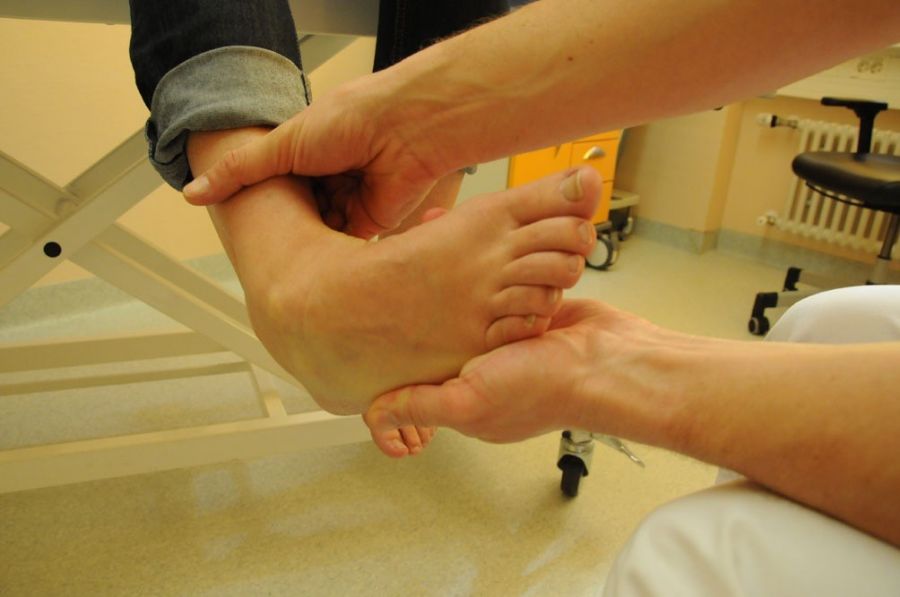
Die Stabilität des Bandapparats lässt sich am besten beim sitzenden Patienten mit herabhängendem Fuß im Seitenvergleich testen (Abb. 1 und 2).
Von Seiten der bildgebenden Verfahren sind neben Röntgenaufnahmen, am besten beim stehenden Patienten, auch CT und MRT-Aufnahmen zur Diagnosesicherung hilfreich. Diese können über Fußfehlstellungen und alte knöcherne Absprengungen Hinweise auf eine chronische Instabilität geben. Eine Ultraschalluntersuchung (Gelenksonografie) als auch das MRT, letzteres am besten mit Kontrastmittel, ermöglichen zudem eine Beurteilung der Bandstrukturen und der Peronealmuskulatur. Ein PET-CT wird nur in Ausnahmefällen, zum Beispiel zur Darstellung einer als Folge der chronischen Instabilität entstandenen Arthrose, genutzt.
Therapie
Konservative Behandlung
Die Therapie der chronischen Sprunggelenksinstabilität sollte zunächst immer konservativ erfolgen. Dabei kommen in erster Linie physiotherapeutische Übungen zum Einsatz, mit denen die Muskulatur verbessert und das Gelenk so stabilisiert werden soll. Auch die Dehnung der Achillessehne und die Verbesserung des unter Umständen gestörten Körpergefühls sind wichtig. Große Bedeutung hat zudem die Anleitung des Patienten zum eigenständigen Üben. Fehlstellungen des Fußes können zudem mit Einlegesohlen korrigiert werden und so zusätzlich zur Beschwerdeminderung beitragen. Auch stabilisierende Orthesen können wirksam sein.
Operative Behandlungsmöglichkeiten
Für alle konservativen Therapieansätze gilt, dass bei einer länger als sechs Monate andauernden, therapieresistenten Instabilität in der Regel eine operative Therapie notwendig wird. Bei unzureichendem konservativen Therapieerfolg und andauernden Belastungsschmerzen aufgrund einer chronischen Sprunggelenksinstabilität sollte eine Operation erfolgen. Prinzipiell lassen sich offene, halboffene und arthroskopische Verfahren unterscheiden.
Aktuelle Studien empfehlen die Arthroskopie des oberen Sprunggelenks als operative Therapie der Wahl zur Behandlung der chronischen Instabilität. Sie ergänzt einerseits die Bildgebung und dient zur Befundsicherung. Andererseits können mit der Arthroskopie viele Beschwerdeursachen, wie freie Gelenkkörper oder Narbeneinklemmungen, operativ behandelt werden. Narbeneinklemmungen zeigen sich bei bis zu 80 Prozent der arthroskopierten Sprunggelenke mit chronischen Schmerzen. Bei durch die Instabilität bedingten Knochenanbauten kann eine arthroskopische Abtragung die Beschwerdesymptomatik ebenfalls verbessern. Bei geringgradig instabilen Bändern kann zudem eine thermische Kapselschrumpfung die Stabilität im oberen Sprunggelenk verbessern.
Bei ausgeprägter Instabilität sollten die betroffenen Bänder operativ rekonstruiert werden. Man kann dabei zwischen anatomischen Verfahren, nichtanatomischen Verfahren und Hybridtechniken unterscheiden, welche derzeit entweder offen oder halboffen (arthroskopisch gestützt) durchgeführt werden.
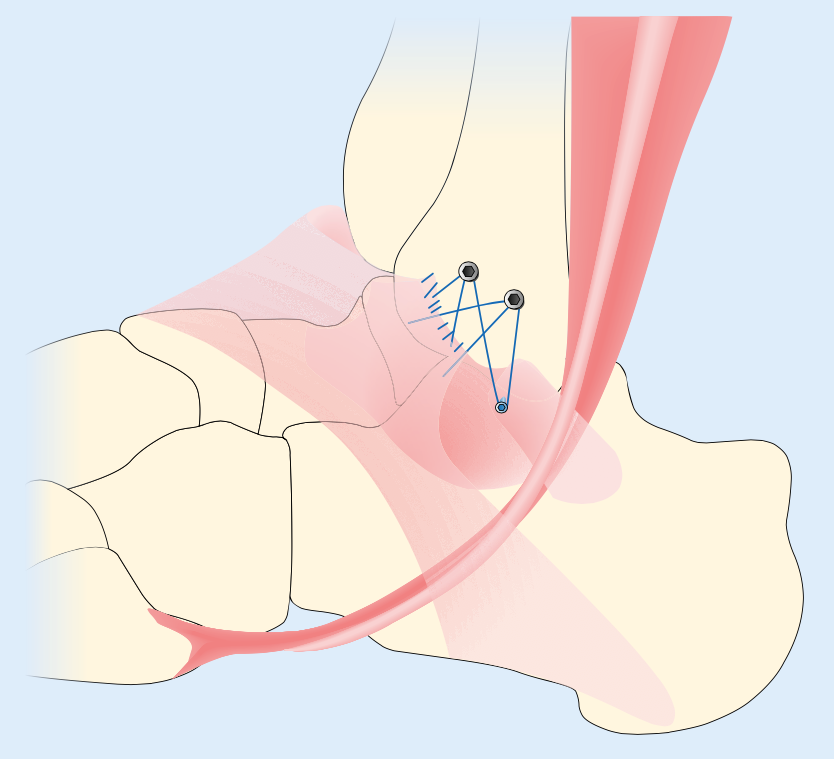
Seit vielen Jahren wird die modifizierte Außenband- und Innenbandstabilisierung in Fadenanker-Technik durchgeführt, bei welcher die Kapsel-Band-Strukturen mit dem jeweiligen Knöchelanteil neu vernäht werden (Abb. 3).
Bei unzureichend vorhandenem Restgewebe können Sehnentransplantate zur Rekonstruktion der Bänder verwendet werden. (Abb.4).
Bildgebung und Patientenfragebögen weisen für beide Techniken gute Ergebnisraten nach. Selten kommt es zu Komplikationen wie verzögerter Wundheilung, Infektionen, Nervenirritationen oder weiterhin instabilem Bandapparat.
Auch die Bandrekonstruktion mittels Kunstband (sogenanntes Ligament-bracing) ist möglich, aussagekräftige Studien zum Langzeitergebnis sind jedoch rar. In ersten Beobachtungen konnten zufriedenstellende Ergebnisse präsentiert werden, auch wenn die Biomechanik des Gelenks durch diese Operationsmethode nicht wiederhergestellt werden kann.
Nach der Operation wird das Sprunggelenk für etwa sechs Wochen unter Verwendung von Unterarmgehstützen ruhiggestellt. Anschließend erfolgt der langsame Belastungsaufbau.
Literatur und weiterführende Links
Ballal, M. S. / Pearce, M. S. / Calder, J. D. F.: Management of sport injuries of the foot and ankle. Journal Bone Joint, 2016, 98-B: 874-883.
Harrasser, N. / Eichelberg, K. / Pohlig, F. / u.a.: Laterale Instabilität des oberen Sprunggelenks. Orthopäde, 2016, 45:1001-1014.
Walther, M. / Kriegelstein, S. / Altenberger, S. / u.a.: Die Verletzung des lateralen Kapsel-Band-Apparats des Sprunggelenks. Unfallchirurg, 2013, 116:776–7804.
Ziai, P. / Benca, E. / Skrbensky, G. V. / u.a.: The Role of the Medial Ligaments in Lateral Stabilization of the Ankle Joint: An In Vitro Study. Knee Surg Sports Traumatol Arthrosc, 2013, 10:2708.
Guillo, S. / Bauer, T. / Lee, J. W. / u.a.: Consensus in Chronic Ankle Instability: Aetiology, Assessment, Surgical Indications and Place for Arthroscopy. Orthop Traumatol Surg Res, 2013, 99(8 Suppl):411–419.
Hintermann, B.: Diagnostik und Therapie der chronischen Sprunggelenkinstabilität. Arthroskopie, 2009, 22:116–124.
Tourné, Y. / Besse, J. L. / Mabit, C.: Chronic Ankle Instability. Which Tests to Assess the Lesions? Which Therapeutic Options? Orthop Traumatol Surg, 2010, Res 96:433–446.
Van Dijk, C. N. / van Bergen, C. J.: Advancements in Ankle Arthroscopy. J Am Acad Orthop Surg, 2008, 16:635–646.
Buerer, Y. / Winkler, M. / Burn, A. / u.a.: Evaluation of a Modified Broström-Gould Procedure for Treatment of Chronic Lateral Ankle Instability: A Retrospective Study with Critical Analysis of Outcome Scoring. Foot Ankle Surg, 2013, 19:36–41.
Molloy, A. P. / Ajis, A. / Kazi, H.: The Modified Broström-Gould Procedure – Early Results Using a Newly Described Surgical Technique. Foot Ankle Surg, 2014, 20:224–228.
Clanton, T. O. / Viens, N. A. / Campbell, K. J. / u.a.: Anterior Talofibular Ligament Ruptures, Part 2: Biomechanical Comparison of Anterior Talofibular Ligament Reconstruction Using Semitendinosus Allografts with the Intact Ligament. Am J Sports Med, 2014, 42:412–416.



