Offenes Bein (Ulcus cruris)
Etwa drei bis vier Millionen Patienten in Deutschland leiden an einer chronischen Wunde. Davon weisen 60 bis 80 Prozent ein Ulcus cruris, eine chronische Wunde am Unterschenkel auf, umgangssprachlich auch „offenes Bein“ genannt. Diese Wunden bestehen sehr lange, oft über Jahre. Ein Ulcus cruris entsteht durch Minderdurchblutung. Anlass ist oft nur ein geringes Trauma. Wichtigste Säule der Behandlung ist die Kompressionstherapie. Eine periphere arterielle Verschlusskrankheit muss ausgeschlossen werden.
Häufigkeit
An einem Ulcus cruris unterschiedlicher Entstehung leiden schätzungsweise 1,5 Millionen Menschen in Deutschland. Dabei ist bei etwa 70 Prozent der Betroffenen eine chronische Venenerkrankung/Veneninsuffizienz, kurz CVI, die alleinige Ursache für das Geschwür (Ulcus cruris venosum). Die CVI betrifft oftmals Frauen, sie leiden etwa 1,5 bis zehnmal häufiger daran als Männer.
In nur etwa zehn Prozent der Fälle entstehen Unterschenkelgeschwüre aufgrund arterieller Durchblutungsstörungen (Ulcus cruris arteriosum).
Ursachen
Risikofaktoren sind neben höherem Lebensalter genetische Faktoren, Schwangerschaft und stehende Tätigkeiten. Unbehandelte Krampfadern sind mit Abstand die häufigste Ursache (circa 90 Prozent) für sogenannte „offene Beine".
Den bedeutendsten Anteil an der Entstehung des Ulcus cruris hat wie bereits erwähnt die chronisch-venöse Insuffizienz (CVI). Im Gefäßsystem sind die Venen für den Transport des Blutes von der Peripherie des Körpers in Richtung Herz verantwortlich und haben Venenklappen, damit das Blut nicht zurückfließen kann. Schließen diese Venenklappen nicht mehr zuverlässig, entstehen Stauungen, es kommt zu Wassereinlagerungen (Ödemen), also dicken Beinen.
Als Folge des gestiegenen Gewebsdruckes erweitern sich die Venen, die Venenklappen schließen noch weniger zuverlässig und es kommt zu noch stärkerer Ödembildung. Das verbrauchte, sauerstoffarme Blut (venöses Blut) wird nicht mehr aus den Beinen zurück zum Herzen transportiert und der Unterschenkel wird nicht mehr ausreichend mit sauerstoffreichem Blut versorgt.
Symptome und Verlauf
Die Patienten leiden unter geschwollenen Beinen, es entstehen Ödeme („Wasser in den Beinen“). Auf dem Boden der Beinödeme entwickelt sich eine (Stauungs-)dermatitis, also eine Hautentzündung. Kommt jetzt eine Kleinstverletzung hinzu, entsteht häufig eine feuchte/nässende Wunde, das „offene Bein“, eben das Ulcus cruris.
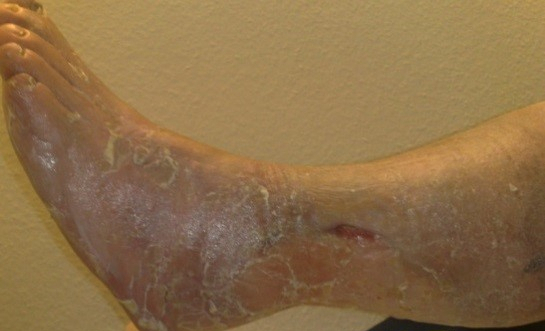
Diagnose
Grundlage der Diagnosestellung ist die gründliche Anamneseerhebung mit Erfassung von Risikofaktoren, vorangegangenen Thrombosen, einer familiären Belastung, Begleiterkrankungen (zum Beispiel Diabetes mellitus, Herzinsuffizienz, Polyneuropathie, Arthrosen).
Im Rahmen der klinischen Untersuchung begutachtet der in der Behandlung chronischer Wunden erfahrene Arzt die Wundsituation, untersucht den Unterschenkel zum Beispiel auf Hyperpigmentierung, Hautveränderungen, Ekzeme und Ödeme, es werden die Fußpulse getastet und natürlich Ulcuslage und -größe erfasst.
Ebenso wichtig ist es, festzustellen, ob zum Beispiel eine Einschränkung der Gehfähigkeit durch Gelenkerkrankungen oder eine periphere arterielle Verschlusskrankheit (Claudicatio intermittens) besteht.
Weiterführende Untersuchungen wie die Dopplersonografie (Ultraschalluntersuchung) klären die arteriellen und venösen Durchblutungsverhältnisse. Auch können Röntgen, MRT, CT oder eine Szintigraphie notwendig sein. Zur Abklärung von Entzündungen ist manchmal ein Abstrich im Labor zu untersuchen.
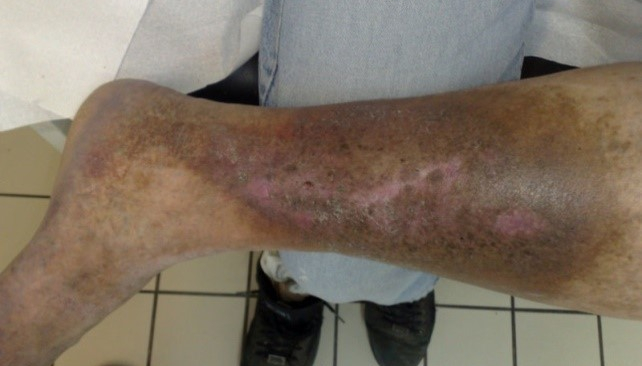
Therapie
Die Basistherapie bei einem venösen Ulcus cruris ist die Verbesserung des Blutflusses mittels Kompressionstherapie und Bewegungstherapie.
Die Kompressionstherapie führt zur Reduktion der Ödeme, Abnahme des venösen Blutvolumens und zur Zunahme der Blutstromgeschwindigkeit. Sie vermindert den ungewollten Rückfluss des Blutes (venöser Reflux) und verbessert die periphere Pumpfunktion. Damit ist sie eine unabdingbare Voraussetzung zur Abheilung eines Ulcus cruris venosum.
Die Kompressionstherapie ist das bewährteste Verfahren zur Behandlung von phlebologischen und lymphatischen Erkrankungen. Indikationen und Kontraindikationen sind in Leitlinien festgelegt.
Nach adäquater Diagnostik inklusive der Klärung der Differentialdiagnosen steht die Durchführung einer Kompressionstherapie in Kombination mit einer modernen, feuchten Wundversorgung im Vordergrund. Es gibt keine Wunden, die unter einer Kompressionstherapie nicht adäquat versorgt werden können. Voraussetzung ist eine Analyse der Wundheilungsphasen.
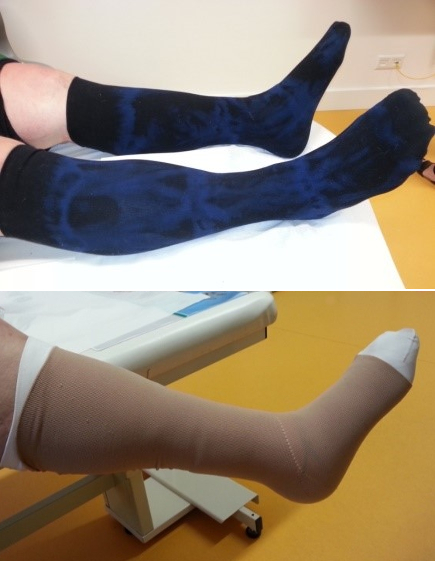
Der konfektionierte Kompressionsstrumpf in der primären Versorgung eines Ulcus cruris venosum, ist schon lange nicht mehr nur eine Alternative zum klassischen Kompressionsverband, sondern kann als eigenständige Kompressionstherapie angesehen werden.
Die manuelle Lymphdrainage-Therapie (MLD) kann der Ödembildung effektiv entgegenwirken und ein „offenes Bein“ in seiner Heilung wesentlich unterstützen. MLD wird sinnvollerweise in Kombination mit der absolut notwendigen Kompressionstherapie angewendet.
Vorbeugend ist es sinnvoll, zu klären, ob mittels eines Eingriffs Krampfadern, welche ein Risiko für Beingeschwüre darstellen, entfernt oder verödet werden können (Sklerosierungstherapie).
Was kann der Patient selbst tun?
„Offene Beine“ sind kein unabänderliches Schicksal. Der Patient kann viel dazu tun, die Entstehung zu verhindern oder die Abheilung zu begünstigen:
- Unbedingt die vorhandenen Kompressionsstrümpfe tragen.
- Die „3 S- und 3 L-Regel“ befolgen: Sitzen und stehen ist schlecht, lieber liegen oder laufen.
- Mit Venensport kann der Patient aktiv seine Muskelpumpe in den Beinen trainieren und den Blutfluss verbessern.
- Beine im Liegen über Herzniveau hochlegen, um Stauungen zu vermeiden.
- Bei trockener, juckender, schuppiger Haut angepasste Hautpflege, zum Beispiel mit Harnstoff (Urea)
- Übergewicht reduzieren
Literatur und weiterführende Links
Deutsche Gesellschaft für Phlebologie
Protz, Kerstin / Dissemond, Joachim / Kröger, Knut: Kompressionstherapie: Ein Überblick für die Praxis. Berlin: Springer, 2016.
Dissemond, Joachim: Blickdiagnose chronischer Wunden: Über die klinische Inspektion zur Diagnose. Köln: Viavital Verlag, 2016.


